- 2023.11.27
- 肺がん
肺がんのステージ・治療・症状・余命などについての解説
肺がんは、がんの中でも多くの患者様が苦しむ病気で、病状によって余命や生存率が異なります。
肺がんの進行度を示すステージは、ⅠからⅣまであり、ステージが進むにつれて治療の難しさと予後が悪化します。
肺がんの生存率はステージによって大きく異なります。
ステージⅠ: 早期発見ができた場合、治療の効果が高く、5年生存率は約75%とされています。
ステージⅡ: がん細胞が肺の一部に広がっている状態で、5年生存率は約45%です。
ステージⅢ: さらに大きく広がり、リンパ節などに転移していることがあり、5年生存率は約25%程度となります。
ステージⅣ: がんが肺以外の臓器にまで広がっている状態で、5年生存率は約10%以下となることが一般的です。
ステージが進行するにつれて治療法は限定的になり、生存率が急速に低下します。
最も進行したステージIVでは、がんは全身に転移しており、根治を目指すことは困難です。
多くの場合、標準治療である化学療法や分子標的治療が用いられますが、病状の改善は厳しい状況が続きます。
そこで私たちは肺がん治療の改善向上に値する治療情報を発信し、肺がんを克服に導くお手伝いをしています。
では肺がんについて解説していきます。
【1】肺がんとは
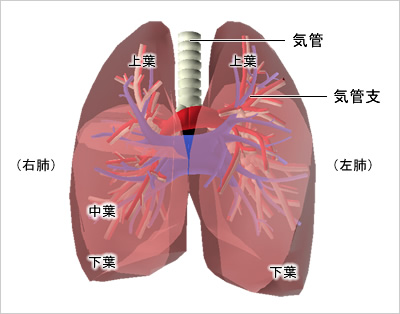
1.肺の構造と働き
肺は、右が上葉、中葉、下葉の3つに、左は上葉、下葉の2つに分かれています。肺は身体の中に酸素を取り入れ、二酸化炭素を排出します。空気は口と鼻から咽頭・喉頭を経て気管を通り、気管支と呼ばれる左右の管に分かれ左右の肺に入ります。
気管支は肺の中で細気管支と呼ばれるより細い管に分枝し、木の枝のように肺内に広がり、末端は酸素と二酸化炭素を交換する肺胞と呼ばれる部屋となっています。
2.肺がんの発生
肺がんは気管、気管支、肺胞の細胞が正常の機能を失い、無秩序に増えることにより発生します。がんは周囲の組織や器官を破壊して増殖しながら他の臓器に拡がり、多くの場合、腫瘤(しゅりゅう)を形成します。
3.肺がんの統計
肺がんの罹患率、死亡率は男性のほうが女性より高く、女性の3倍から4倍にのぼります。また、罹患数と死亡数に大きな差はなく、これは、肺がん罹患者の生存率が低いことと関連しています。
4.肺がんの組織分類
肺がんは、小細胞肺がんと非小細胞肺がんの2つの型に大きく分類されます。
非小細胞肺がんは、さらに腺がん、扁平上皮がん、大細胞がんなどの組織型に分類されます。
(1)小細胞肺がん
肺がんの約10~15%を占め、増殖が速く、脳・リンパ節・肝臓・副腎・骨などに転移しやすい悪性度の高いがんですが、抗がん剤や放射線治療が比較的効きやすいタイプのがんでもあります。
(2)腺がん
我が国で最も発生頻度が高く、肺がんの50~60%を占めています。また男性より女性に多い傾向があります。通常の胸部のレントゲン写真で発見されやすい「肺野型」と呼ばれる肺の末梢に発生するのがほとんどです。肺がんの中でも他の組織型に比べ臨床像は多彩で、進行の速いものから遅いものまで様々です。
(3)扁平上皮がん
扁平上皮がんは肺がんの25~30%を占めています。腺がんに比べて、気管支が肺に入った近くに発生する肺門型と呼ばれるがんの頻度が高くなります。
(4)大細胞がん
他と比較すると発症頻度は低いですが、肺がんの中では一般に増殖が速く、肺がんと診断された時には大きながんであることが多くみられます。
【2】肺がんの症状
咳や胸痛、喘鳴(ぜんめい:呼吸時のゼーゼー音)、息切れ、血痰、嗄声(させい:声のかれ)、顔や首のむくみなどが肺がんの一般的症状です。扁平上皮がんや小細胞肺がんに多い肺門型の肺がんは、早期から咳、痰、血痰などの症状が出現しやすく、腺がんに多い肺野型の肺がんは、がんが小さいうちは症状が出にくい傾向があります。
【3】肺がんの診断
咳、痰などの症状がある場合、最初に胸のレントゲン検査をします。次にがんであるのか、あるいはどのタイプの肺がんかを顕微鏡で調べるため、肺から細胞を集めます。通常は痰の中の細胞検査をします。
1. 胸部X線検査(レントゲン検査)・CT検査
レントゲン検査は、肺にがんを疑う影がないか調べるために、胸部全体にX線を照射して撮影を行う検査です。簡便なため、がん検診でも用いられています。
CT検査は、肺にがんを疑う病変がないか調べる方法です。がんを疑う病変の大きさや場所、リンパ節や腹部などのほかの臓器に転移していないかなどを調べます。
2.気管支鏡検査
痰が出ない場合や痰で肺がんの診断ができない場合、気管支鏡やファイバースコープを鼻または口から挿入し、喉から気管支の中を観察し、組織や細胞を採取します。事前に口腔の奥まで局所麻酔を行い、太さ5~6mmの気管支鏡を使って、気管支の壁から細胞をとったり、組織の一部をとり、標本をつくって顕微鏡でがん細胞があるかどうか検査します。
3.穿刺吸引細胞診(せんしきゅういんさいぼうしん)
気管支鏡が肺がんの病巣まで届かない場合や、採取された検体が診断に十分でない場合、レントゲンで透視をしながら、局所麻酔をして肋骨の間から細い針を肺の病巣に命中させ、細胞をとります。
4.CTガイド下肺針生検
CTで目標を定め、針を病巣に命中させ組織をとります。採取した細胞を顕微鏡で検査します。
5.胸腔穿刺
局所麻酔をして肋骨の間から特殊な器具を用いて胸膜を一部採取し、がん細胞がないかどうか検査します。胸水貯留がある(肺の外側に水がたまっている)場合、同様の手法で注射針を用いて胸水をとり検査します。
6.がん遺伝子検査
がん細胞の発生や増殖に関わるがん遺伝子に異常があるかを調べる検査です。非小細胞肺がんでは、生検で採取した組織や胸水などに含まれるがん細胞にEGFR遺伝子、ALK遺伝子、ROS1遺伝子、BRAF遺伝子、MET遺伝子、RET遺伝子、KRAS遺伝子、NTRK遺伝子などについて異常がないかを調べます。遺伝子に異常のあることが分かった場合は、異常が見つかったがん遺伝子に応じた分子標的薬による治療を検討します。
7. PD-L1検査
PD-L1という特有のタンパク質があるがん細胞の割合を調べる検査です。免疫チェックポイント阻害薬の治療の効果を予測するために行います。PD-L1があるがん細胞の割合が高いと、免疫チェックポイント阻害薬の効果が出やすいことが分かっています。
【4】肺がんのステージ
肺がんと診断されると、転移がないかどうかの詳しい検査が必要になります。
通常行われる検査は、脳のCTあるいはMRI検査、胸のCTあるいはMRI検査、腹部のCTあるいは超音波検査、骨シンチグラフィなどを行います。また、小細胞肺がんの場合は、骨髄中のがん細胞の有無を検査するため、胸骨や腸骨から骨髄液採取します。CT検査では、よりよい診断のため、造影剤の注射を検査直前にします。さらに最近は、PET-CTで、がんの診断及び病気の拡がりの診断することが多くなってきました。その他、一般の血液検査に加え、腫瘍マーカーの検査も行います。
1.非小細胞肺がん
がん病巣の拡がり具合で病気の進行を潜伏がん、0、I、II、III、IV期に分類します。
潜伏がん
がん細胞が、痰の中に見つかっているのですが、胸の中のどこに病巣があるかわからない非常に早期の段階です。
0期
がんは局所に見つかっていますが、気管支をおおう細胞の細胞層の一部のみにある早期の段階です。
IA期
がんが原発巣にとどまっており、大きさは3cm以下で、リンパ節や他の臓器に転移を認めない段階です。
IB期
がんが原発巣にとどまっており、大きさは4cm以下であり、リンパ節や他の臓器に転移を認めない段階です。
IIA期
原発巣のがんの大きさは5cm以下であり、リンパ節や、他の臓器には転移を認めない段階です。
IIB期
原発巣のがんの大きさは5cmを超え、原発巣と同じ側の肺門のリンパ節にがんの転移を認めますが、他の臓器には転移を認めない段階です。あるいは、原発巣のがんが肺をおおっている胸膜・胸壁に直接およんでいますが、他の臓器に転移を認めない段階です。
IIIA期
原発巣のがんが7cm超え、または大きさを問わず横隔膜・縦隔・心臓・気管などに拡がっていますが、転移は原発巣と同じ側の縦隔リンパ節かつ、気管分岐下リンパ節への転移があるが、他の臓器には転移を認めない段階です。
IIIB期
原発巣のがんが7cm超え、または大きさを問わず横隔膜・縦隔・心臓・気管などに拡がっている、または同側の異なった肺葉内で離れた腫瘍があり、かつ原発巣と反対側の縦隔・肺門、同側あるいは反対側の鎖骨上辺りにあるリンパ節への転移がある状態です。
IVA期
原発巣の他に、肺の他の場所、他臓器に1ヶ所のみ転移(遠隔転移)やがん性胸水がある状態です。
ⅣB期
原発巣の他に、肺の他の場所、他臓器へ複数転移がある状態です。
2.小細胞肺がん
小細胞肺がんでは、潜伏がん、0、I、II、III、IV期などの分類以外に、限局型、進展型に大別する方法も使われています。
(1)限局型
がんは片側の肺と近くのリンパ節(縦隔のリンパ節、がんのある肺と同側の首のつけ根にある鎖骨上リンパ節も含む)に見つかる場合です。
(2)進展型
がんは肺の外に拡がり、がんの転移が身体の他の臓器にも見つかる場合、すなわち遠隔転移のある場合です。
【5】肺がんの治療
1.外科治療
肺がんが早期の場合に行われます。手術方法としては、肺の患部を部分切除する場合、肺葉切除する場合と片側の肺をすべて切除する場合があり、リンパ節にがんがあるかどうかを確認するためにリンパ節郭清(かくせい・リンパ節切除)も行います。外科治療は根治を目指す上で最も確かな方法です。
非小細胞肺がんの場合、通常はI期からIIIA期の一部が手術の対象となります。小細胞肺がんの場合、他の臓器やリンパ節に転移がないⅠ期の場合は、手術の対象となりますが、進行が早いため、手術可能な時期に見つかることは多くありません。
2.放射線治療
放射線を体外から照射して、がん細胞の遺伝子にダメージを与えることにより、がんを小さくしたり、根絶させたりします。非小細胞肺がんの場合は手術できないIB期からIIIA期、胸水を認めないIIIB期、小細胞肺がんは限局型の場合のみ、体の状態によっては放射線を併用することがあります。また小細胞肺がんは脳へ転移する場合が多く、脳へ転移するのを防ぐ目的で放射線治療が行われることもあります。Ⅳ期の場合でも、骨転移などに対して症状を緩和する目的で行われる場合もあります。
3.薬物療法
薬物療法は、薬によってがんを治したり、進行を抑制したり、症状を和らげたりする治療法です。がんが進行していて切除出来ない場合には、薬物療法が治療の中心になります。
非小細胞肺がんの薬物療法で使用する薬には、大きく分けて「抗がん剤(細胞障害性抗がん薬)」「分子標的薬」「免疫チェックポイント阻害薬」があります。複数の薬剤を組み合わせて使用することもあります。非小細胞肺がんでは、再発や転移を予防することを目的とし て、手術のあとに薬物療法を行うことがあります。またⅡ期やⅢ期で手術が難しい場合、放射線治療でがんの治癒を目指せるときには、薬物療法に放射線治療を併用する化学放射線療法を行うこともあります。また、化学放射線療法後、病状がコントロールできている場合には、免疫チェックポイント阻害薬による治療も行うことが推奨されています。
・抗がん剤(細胞障害性抗がん薬)
がん細胞のような、細胞分裂が活発な細胞に作用する薬剤です。がん以外の正常に増殖している細胞も影響を受けます。
・分子標的薬
がん細胞の増殖に関わるタンパク質や、栄養を運ぶ血管、がんを攻撃する免疫に関わるタンパク質などを標的にして がんを攻撃します。がん細胞以外の正常細胞への影響を抑えられるのが特徴です。
・免疫チェックポイント阻害薬
がんに対する免疫細胞の活性化を促す薬です。免疫チェックポイント阻害薬は、分子標的薬の1つとして分類されることもあります。使用する薬は、がん遺伝子検査とPD-L1検査の結果に基づき決まります。がん遺伝子に変異がある場合には、対応する分子標的薬で治療を行います。がん遺伝子に変異はないが、 PD-L1というタンパク質が表面にあるがん細胞が多い場合には、免疫チェックポイント阻害薬の効果が高いことが期待できるため、免疫チェックポイント阻害薬単独、または抗がん剤を併用した治療を行うことが検討されます。
・緩和治療
咳や痰、呼吸困難、痛みなど、肺がんに伴う症状がある場合は、診断後から緩和治療を始め、がん治療とともに行います。服薬・酸素・リハビリなど、症状に合わせ最適な治療を行います。
【6】肺がんのステージ別治療・副作用
1.非小細胞肺がん
I期
外科療法
放射線療法(外科手術が適切でない場合)
外科療法と手術後の薬物療法
のいずれかが選択されます。
II期
外科療法
放射線療法(外科手術が適切でない場合)
外科療法と手術後の薬物療法
のいずれかが選択されます。
IIIA期
外科療法と手術後の薬物療法
抗がん剤による化学療法後に手術する合併(放射線を組み合わせる場合もある)
放射線療法と抗がん剤による化学療法の合併(手術が適切でない場合)
放射線療法(外科手術や化学療法が適切でない場合)
のいずれかが選択されます。
IIIB期
薬物療法
抗がん剤による化学療法と放射線療法の合併
放射線療法
のいずれかが選択されます。
IIIC期
抗がん剤による化学療法
抗がん剤による化学療法と放射線療法の合併
のいずれかが選択されます。
IV期
薬物療法
痛みや他の苦痛に対する症状緩和を目的とした緩和治療
のいずれかが選択されます。
再発
再発した場合は、Ⅳ期の治療と同じように薬物療法が治療の中心となります。局所再発の場合には外科療法や放射線治療を行うこともありますが、ほかの場所にも転移している可能性があるため、薬物療法も併せて行うことが多くなっています。骨や脳、臓器などに再発したがんが原因で、痛みや麻痺などの症状がある場合などには、症状緩和のための放射線を行ったり、痛み止めを用いてその臓器に対する症状緩和のための治療が選択されます。
2.小細胞肺がん
(1)限局型
薬物療法と放射線療法の合併
薬物療法
外科手術(極めて早期の場合)と薬物療法
のいずれかが選択されます。
また、脳転移を予防するための脳への放射線療法を行う場合もあります。
(2)進展型
薬物療法
緩和ケア
が選択されます。
(3)再発
再発した場合は、がんが肺以外の場所にも見られることが多いので、薬物療法が治療の中心となります。小細胞肺がんが再発の場合、治療終了から再発までの期間が60~90日以上の場合には抗がん剤(細胞障害性抗がん薬)による治療を行います。それより短い期間で再発した場合は、抗がん剤による治療のほか、再発部位への放射線治療や、症状を和らげることを目的とした治療を行います。骨や脳、臓器などに再発したがんが原因で、痛みや麻痺などの症状がある場合などには、症状緩和のための放射線を行ったり、痛み止めを用いてその臓器に対する症状緩和のための治療が選択されます。
肺がんの治療の副作用
がんに対する治療は、正常な細胞が障害を受けることは避けられませんので、副作用・後遺症を伴います。特に小細胞肺がんは、急速に進行し致命的になりうるので、強力に治療を行う必要があり、そのため副作用も強く現れることがあります。
1.外科治療
肺を切除した結果、息切れや、術後半年~1年間の創部痛を伴うことがあります。
2.放射線治療
主な副作用は、放射線肺臓炎、食道炎、皮膚炎です。他に、白血球が低下したり、貧血になることもありますが、治療中にあらわれる副作用は、治療が終わると時間ともに改善していきます。また肺は放射線の影響を受けやすいため、放射線肺臓炎を起こすこともあります。初期症状には、咳・痰の増加、微熱、息切れです。時間とともに改善されますが、症状が進行すると重症化することもあります。発熱や息苦しさなどがある場合は、すぐに主治医に相談しましょう。放射線治療の副作用は、治療が終了してから数ヶ月、数年経過してからあらわれる可能性もあるため、定期的に診察を受ける必要性があります。
3.薬物療法
主な副作用には、吐き気・嘔吐、食欲不振、口内炎、下痢、便秘、全身倦怠感、末梢神経障害(手足のしびれ)、脱毛、白血球減少、貧血、血小板減少、肝機能障害、腎機能障害、心機能障害、肺障害などがあります。薬ごとに様々な副作用があらわれるため、自分が受ける薬物療法には、どのような副作用が起こりやすいのか、どのように対応し、特に気を付ける症状は何かなどを、治療開始前に主治医に確認しておくのが良いでしょう。

快適医療ネットワーク理事長
監修
医学博士 上羽 毅
金沢医科大学卒業後、京都府立医科大学で研究医として中枢神経薬理学と消化器内科学を研究。特に消化器内科学では消化器系癌の早期発見に最も重要な内視鏡を用いた研究(臨床)を専攻。その後、済生会京都府病院の内科医長を経て、1995年に医院を開業。
統合医療に関する幅広し知識と経験を活かして、がんと闘う皆様のお手伝いが出来ればと、当法人で「がん患者様の電話相談」を行っております。






