- 2023.12.25
- 食道がん
食道がんのステージ・治療・症状・余命などについての解説
食道がんは、消化器系癌の一種です。性別では男性が多く、60~70歳台に多い病気です。飲酒や喫煙が主な発生要因として挙げられ、そのどちらの習慣もある人はがん発生の危険性が高まると言われています。
食道がんのステージ別の5年生存率は、以下の通りです。
ステージⅠ:5年生存率は約70%台であり、適切な治療によって延命・改善が期待できる。
ステージⅡ:5年生存率は約40%台となり、ステージⅠと比較すると治療が困難となるが、早期対応によって生存率の向上が期待される。
ステージⅢ:5年生存率は約20%台で、進行がさらに進んでいるため、治療効果が限定的となる。
ステージⅣ:5年生存率は約10%以下とかなり低くなり、病状の進行に伴って余命も短くなる。
進行している食道がんの治療には、手術、放射線治療、化学療法が用いられます。しかし、治療の選択肢や効果は、患者さんの年齢や総合的な健康状態、がんの種類や腫瘍の位置などによって異なります。
このため、自身の病状を把握し、適切な治療を受けることが極めて重要です。
そこで私たちは食道がん治療の改善向上に値する治療情報を発信し、食道がんを克服に導くお手伝いをしています。
では食道がんについて解説していきます。
【1】食道がんとは
1.食道の構造と機能
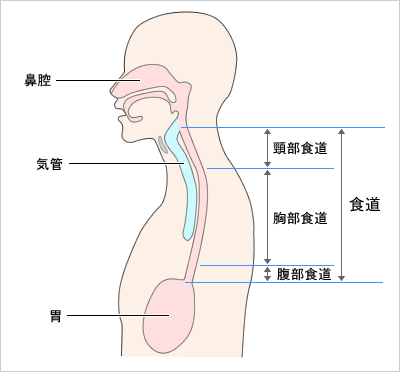
食道は、喉と胃の間をつなぐ長さ25cmぐらい、太さ2~3cm、厚さ4mmの管状の臓器です。食道は身体の中心部にあり、胸の上部では気管と背骨の間にあり、下部では心臓、大動脈と肺に囲まれています。
食道の壁は外に向かって粘膜、粘膜下層、固有筋層、外膜の4つの層に分かれています。 食道は、口から食べた食物を胃に送る働きをしています。食物を飲み込むと重力で下に流れるとともに、筋肉でできた食道の壁が動いて食べ物を胃に送り込みます。食道そのものに消化機能はありません。
食道の出口には、胃内の食物の逆流を防止する機構があります。これらは食道を支配する神経と自身の筋肉の連関により働くしくみとなっています。
2.食道がんの発生部位と細胞
日本人の食道がんは、約50%が胸の中の食道の真ん中から、次に約25%が食道の下1/3に発生します。90%以上が食道の内面上皮から発生する扁平上皮がんです。
頻度はまれですが、食道には、未分化細胞がん、がん肉腫、悪性黒色腫などのほかに、粘膜ではなく筋層などの細胞から発生する消化管間質腫瘍も発生することがあります。
3.食道がんの進行
食道の内面をおおっている粘膜から発生したがんは、大きくなると粘膜下層に広がり、さらにその下の筋層に入り込みます。もっと大きくなると食道の壁を貫いて食道の外まで広がっていきます。食道の周囲には気管・気管支や肺、大動脈、心臓など重要な臓器が近接しているので、がんが進行しさらに大きくなるとこれら周囲臓器へ広がります。
また、食道の壁の中と周囲にはリンパ管や血管が豊富です。がんはリンパ液や血液の流れに入り込んで食道を離れ、食道とは別のところに流れ着いてそこで増えはじめます。これを転移といいます。リンパの流れで転移したがんは、リンパ節にたどり着いてかたまりをつくります。食道のまわりのリンパ節だけではなく、腹部や首のリンパ節に転移することもあります。血液の流れに入り込んだがんは、肝臓、肺、骨などに転移します。
【2】食道がんの症状
食道がんでは、無症状でも内視鏡検査などで発見される場合があります。初期の症状としては、食道にしみるような感じや、チクチクする痛みや食べ物がつかえる感じが現れます。進行してくると体重の減少や、腫瘍が肺や背骨を圧迫することにより、胸や背中が痛んだり、咳や声のかすれなどが現れます。
【3】食道がんの診断
1.食道造影検査(レントゲン検査)
バリウムを飲んで、それが食道を通過するところをレントゲンで撮影する検査です。内視鏡検査が普及した今日でも、造影検査は苦痛を伴わず検診として有用です。造影検査では、がんの場所やその大きさ、食道内腔の狭さなど全体像が見られます。
2.内視鏡検査
内視鏡検査は先端にCCD(固体撮影素子)を搭載した内視鏡(ビデオスコープ)を用いて、直接、消化管粘膜を観察する方法です。内視鏡検査は病変を直接観察できることが大きな特徴です。病変の位置や大きさだけでなく、病変の数、病巣の拡がりや表面の形状、色調などから、ある程度のがんの進展の深さを判断することができます。
3.CT・MRI検査
CT(コンピューター断層撮影)はコンピューターで処理することで身体の内部を輪切りにしたように見ることができるX線検査です。リンパ節転移の存在も頸部、胸部、腹部の3領域にわたって検索ができます。さらに肺、肝臓などの転移の診断にも欠かせません。進行したがんにおいては進行度を判定するために最も重要な検査です。
MRI検査はCTとほぼ同等の診断能力がありますが、リンパ節をはじめとして描出能の点でCTをしのぐものではありません。
4.超音波内視鏡検査
超音波内視鏡は、外見上は内視鏡と変わりないのですが、食道内壁の表面を観察する内視鏡検査と異なり、内視鏡の先端についた超音波装置を用いて粘膜下の状態、食道壁そのものや食道壁外の構造などを観察することができます。
これにより詳細な情報を得ることができ、治療方針の決定に非常に重要な役割を果たします。ただし、がんのために食道内腔が狭窄している例では、内視鏡ががんの中心部まで到達できないため、正確な診断ができない場合もあります。
5.超音波検査
体外式の超音波検査は腹部と頸部を調べるために行います。腹部では肝臓への転移や腹部リンパ節転移の有無などを検索し、頸部では頸部リンパ節転移を検索します。頸部食道がんの場合は、主病巣と気管、甲状腺、頸動脈などの周囲臓器との関係を調べるため行います。
6.PET検査
PET検査(陽電子放射断層撮影検査)は、全身の悪性腫瘍細胞を検出する検査です。悪性腫瘍細胞は正常細胞よりも活発に増殖するため、そのエネルギーとしてブドウ等を多く取り込むことを利用し、その取り込みの分布を撮影することで悪性腫瘍細胞を検出します。食道がんでも進行度診断での有効性が報告されています。
7.腫瘍マーカー
食道がんの腫瘍マーカーは、扁平上皮がんでは「SCC」と「CEA」と「CYFRA」、腺がんでは「CEA」です。
他のがんにおける場合と同様に、腫瘍マーカーは進行した悪性腫瘍の動態を把握するのに使われているのが現状であり、早期診断に使えるという意味で確立されたものは残念ながらまだありません。また、がんがあったとしても正常値内となることもあります。
【4】食道がんのステージ
0期
がんが粘膜にとどまっており、リンパ節、他の臓器、胸膜、腹膜(体腔の内面をおおう膜)にがんが認められない状態
I期
がんが粘膜下層まで浸潤しているが、リンパ節や他の臓器、さらに胸膜・腹膜にがんが認められない状態
II期
がんが筋層を越え食道外膜に広がっている、または第2郡リンパ節まで転移があるが遠隔転移が認められない状態
III期
がんが食道周囲の組織まで広がっているが切除可能な状態。または第3郡リンパ節まで転移があるが遠隔転移が認められない状態
IV期
がんが食道周囲の組織まで広がっていて切除不能な状態。または第4郡リンパ節まで転移があるか、遠隔転移がある状態
【5】食道がんの治療
1.外科療法
食道がんは、発生部位によって選択される術式が異なります。また、食道を切除した後には食物の通る新しい道を再建します。
髄様がん(ずいよう がん)の検査は、腫瘍マーカーによる検査で、CEAとカルシトニンの濃度が高く出ます。
(1)頸部食道がん
がんが小さく頸部の食道にとどまり、周囲へのがんの拡がりもない場合は、のどと胸の間の頸部食道のみを切除します。切除した食道のかわりに小腸の一部(約 10cm)を移植して再建します。のどの近くまで拡がったがんでは頸部食道とともに喉頭を切除し、小腸の一部を咽頭と胸部食道の間に移植します。そして空気を直接気管に送るための入口(永久気管孔)を頸部の最下端中央につくります。喉頭を切除するため、声が出せなくなります。
(2)胸部食道がん
原則的に胸部食道を全部切除し、同時に胸部のリンパ節を切除します。食道を切除した後、胃を引き上げて残っている食道とつなぎ、食物の通る道を再建します。胃にもがんがあるなどで胃が使えない時には、大腸または小腸を使うこともあります。
(3)腹部食道がん
腹部食道のがんに対しては、左側を開胸して食道の下部と胃の噴門部を切除し、胃または小腸で再建します。
手術により発生する合併症は、肺炎、縫合不全、肝・腎・心障害です。これらの合併症が死につながる率、すなわち手術死亡率(手術後1ヵ月以内に死亡する割合)は2~3%です。これらの発生率は、手術前に他の臓器に障害をもっている人では高くなります。
2.放射線療法
放射線療法には2つの方法があり、放射線を身体の外から照射する「外照射」と、食道の腔内に放射線が出る物質を挿入し身体の中から照射する「腔内照射」です。また、放射線療法は治療の目的により大きく2つに分けられます。がんを治すことをめざす「根治治療」と、がんによる症状を抑えようとする「姑息治療・対症治療」です。
(1)根治治療
根治治療の対象は、がんの広がり方が放射線を当てられる範囲にとどまっている場合です。外照射のみを行う方法と、外照射と腔内照射を組み合わせる方法があります。
最近、治すことをめざして治療をする場合は、放射線療法と抗がん剤治療を同時に行う「化学放射線療法」が勧められます。
(2)姑息治療・対症治療
姑息治療は骨への転移による痛み、脳への転移による神経症状、リンパ節転移の気管狭窄による息苦しさ、血痰などの症状を和らげる目的で行います。症状が治まれば終了となり、根治照射よりも短い期間となる場合が多いです。
(3)放射線療法の副作用
治療期間中におこる副作用は、頸部を治療した場合、嚥下時の違和感・疼痛・咽頭の乾き・声のかすれなどです。胸部を治療した場合は、嚥下時の違和感・疼痛など、腹部を治療した場合は、腹部不快感・嘔気・嘔吐・食欲低下・下痢などの症状が出る可能性があります。照射部の皮膚には、乾燥や日焼けに似た症状が出てくることがあります。その他に身体のだるさ、食欲低下といった症状を訴える方もいます。血液障害として白血球が減少することがあります。
治療が終了してからおこりうる副作用としては、心臓や肺が照射部に含まれているとこれらの臓器に影響が出ることがあります。脊髄に大線量が照射されると神経麻痺の症状が出ることがありますが、神経症状が出る危険がないとされている程度に照射線量を設定するのが普通です。
3.化学療法
(1)化学療法の方法
抗がん剤治療として現在、フルオロウラシル系薬剤とプラチナ系薬剤の併用療法がおこなわれることが多いです。抗がん剤の効果は個人差があり、効果があればさらに繰り返しますが、効果がない場合は別の抗がん剤に切り替えます。
また、新しい抗がん剤の開発により、大量の点滴を必要としない抗がん剤治療を外来通院で行うことも増えています。
(2)抗がん剤の副作用
副作用には個人差がありますが、薬剤使用中は嘔気、嘔吐、食欲不振はほとんどの人にある程度認められますが、薬剤使用終了後2~3日で回復の兆しがみられます。また毎回、投与前には血液、腎機能などのチェックが必要です。特にシスプラチン投与では腎障害をおこすことがありますので、利尿剤を併用し十分な尿排泄をうながします。そのため夜間頻回にトイレに行くことから、不眠となりがちです。また、白血球、血小板が減少することがあり、風邪をひかないことや、その他の細菌感染を受けないよう注意が必要です。
4.内視鏡的粘膜切除術(EMR)
食道壁の粘膜下層までにとどまる表在がんのうち、粘膜層にとどまりリンパ節転移のない場合が対象です。内視鏡で見ながら食道の内側から切り取る治療法です。
切除した組織を顕微鏡で詳細に検索した結果、もし治療前診断と異なりがんがより深く進展していたり、リンパ管や静脈へがんが及んでいた場合には、がん細胞が食道の外側のリンパ節などに広がっている可能性があるため、追加の外科手術や放射線治療、化学放射線治療が必要になります。
【6】食道がんのステージ別治療
0期
・内視鏡的粘膜切除術
・外科療法
・化学放射線療法(放射線療法と抗がん剤の併用療法)
のいずれかが選択されます。
Ⅰ期
・外科療法
・化学放射線療法(放射線療法と抗がん剤の併用療法)
のいずれかが選択されます。
Ⅱ期/Ⅲ期
・外科療法
・外科療法と抗がん剤または化学放射線療法の合併療法
・化学放射線療法(放射線療法と抗がん剤の併用療法)
のいずれかが選択されます。
Ⅳ期
・化学療法(抗がん剤治療)
・化学放射線療法(放射線療法と抗がん剤の併用療法)
・放射線療法
・痛みや他の苦痛に対する症状緩和を目的とした治療
のいずれかが選択されます。

快適医療ネットワーク理事長
監修
医学博士 上羽 毅
金沢医科大学卒業後、京都府立医科大学で研究医として中枢神経薬理学と消化器内科学を研究。特に消化器内科学では消化器系癌の早期発見に最も重要な内視鏡を用いた研究(臨床)を専攻。その後、済生会京都府病院の内科医長を経て、1995年に医院を開業。
統合医療に関する幅広し知識と経験を活かして、がんと闘う皆様のお手伝いが出来ればと、当法人で「がん患者様の電話相談」を行っております。